Introduction
Le diabète sucré est de plus en plus fréquent. En Suisse, le diabète touche env. 500 000 personnes, parmi lesquelles env. 30 000 sont atteintes de diabète de type 1. La fréquence du diabète de type 1 est également en augmentation, mais les causes et mécanismes responsables restent indéterminés. Les personnes qui développent un diabète de type 1 sont dépendantes des apports en insuline à vie, car il n’existe pas encore de possibilités de guérison. De nombreux patients atteints de diabète de type 2 nécessitent eux aussi une insulinothérapie, soit temporairement soit sur le long terme.
L’objectif de tout traitement du diabète est d’obtenir un contrôle de la glycémie dans les valeurs cibles individuelles, tout en évitant les épisodes d’hyperglycémie et d’hypoglycémie, afin de prévenir les complications aiguës et chroniques associées au diabète [1]. Le principal problème est qu’un contrôle trop strict du diabète est associé à un risque accru d’hypoglycémies. La forte variabilité des besoins en insuline (en fonction de l’alimentation, du niveau d’activité physique, de l’état de santé et des traitements concomitants), nécessitant des ajustements fréquents du traitement, représente une difficulté supplémentaire dans le traitement conventionnel du diabète.
Les avancées technologiques accomplies au cours des dernières décennies ont considérablement amélioré les possibilités thérapeutiques du diabète sucré. Ceci vaut tout particulièrement pour le diabète de type 1, avec une nette optimisation de l’autonomie et de la flexibilité des patients qui en sont atteints. Ces progrès sont principalement attribuables à l’introduction du traitement par pompe à insuline (perfusion sous-cutanée continue d’insuline) et à la surveillance continue du glucose. L’étape suivante, à savoir le couplage de ces deux systèmes par le biais d’algorithmes mathématiques de contrôle, permet globalement de délivrer une quantité d’insuline adaptée en fonction de la glycémie, s’approchant ainsi de la boucle de régulation fermée du pancréas intact. Ce couplage des deux systèmes est appelé «boucle fermée» ou «pancréas artificiel». Cette nouvelle technologie thérapeutique vise à optimiser le contrôle du diabète tout en évitant les épisodes d’hypoglycémie et d’hyperglycémie (optimisation de la stabilité glycémique). Cette technologie a ainsi le potentiel d’améliorer considérablement le pronostic à long terme des patients diabétiques. En outre, l’autogestion quotidienne s’en trouve fortement simplifiée pour les patients. Malgré tout l’enthousiasme suscité par le progrès et l’innovation, il convient néanmoins de ne pas perdre de vue les limites des nouvelles possibilités thérapeutiques. Ainsi, les attentes vis-à-vis des nouvelles modalités thérapeutiques doivent être maintenues dans un cadre réaliste. C’est alors seulement qu’une utilisation optimale dans la pratique clinique pourra être garantie.
Dans les lignes qui suivent, nous nous pencherons sur l’utilisation des capteurs de glucose, des pompes à insuline et des deux modalités en association, fournirons un aperçu des preuves actuellement disponibles et finirons par évoquer les perspectives d’innovation futures.
Systèmes de capteur de glucose
L’auto-mesure de la glycémie constituait jusqu’alors la base d’un bon contrôle du diabète. La glycémie est soumise à des fluctuations quotidiennes. L’auto-mesure de la glycémie permet au patient d’avoir à tout moment un aperçu de sa situation métabolique et de prendre des décisions thérapeutiques ciblées. Toutefois, la valeur mesurée par le lecteur de glycémie fournit uniquement un instantané ponctuel de la situation. L’évolution exacte de la glycémie entre la dernière mesure et la mesure actuelle peut uniquement être devinée, et des informations relatives à la dynamique de la glycémie (qui peut donc être élevée) font globalement défaut si les mesures ne sont pas réalisées très fréquemment et à intervalles rapprochés.
Les progrès technologiques ont abouti au développement de systèmes de mesure du glucose en continu (fig. 1), offrant pour la première fois un aperçu plus approfondi de la dynamique d’évolution de la glycémie. Avec ces systèmes, la glycémie est mesurée dans le tissu sous-cutané via un capteur-aiguille qui, jusqu’à présent, est laissé en place pour 6–7 jours en moyenne. L’intervalle de mesure est de quelques secondes, et une valeur (moyenne) est indiquée au patient env. toutes les 5 minutes. Un petit transmetteur placé sur la peau envoie, via une liaison sans fil, les valeurs mesurées à un dispositif d’affichage, par ex. une pompe à insuline ou un récepteur (pour les systèmes les plus récents, également smartphones). Pour faire correspondre la concentration de glucose dans le liquide interstitiel et la «véritable» concentration de glucose dans le sang, la plupart des systèmes de capteur doivent être calibrés une à deux fois par jour avec une mesure de la glycémie capillaire. La précision de mesure des systèmes de capteur s’est largement améliorée: avec les dernières générations de capteur, la différence moyenne par rapport au glucose sanguin est d’env. 10%, et ces dispositifs ont dès lors été autorisés en Europe et aux Etats-Unis pour le dosage de l’insuline. Toutefois, tous les systèmes de capteur présentent une précision moindre dans la plage hypoglycémique, et les mesures de la glycémie capillaire restent toujours la méthode de référence pour la documentation des hypoglycémies. De plus, avec cette technologie, on constate en principe un certain décalage du glucose interstitiel par rapport au «véritable» glucose dans le sang. Ce temps de latence est d’env. 10 minutes et il est d’autant moins pertinent que l’évolution du glucose est stable. En cas de valeurs augmentant ou baissant rapidement, la différence peut devenir plus pertinente et dans ce cas de figure également, des mesures de référence de la glycémie capillaire peuvent aujourd’hui encore s’avérer judicieuses. Les systèmes de capteur présentent le grand avantage de fournir des informations relatives à l’évolution attendue de la glycémie (avec si nécessaire, la possibilité de paramétrer des alarmes individuelles), permettant ainsi de réagir précocement afin d’éviter des situations métaboliques extrêmes. Depuis peu, un autre système de mesure est également disponible en Suisse. Il s’agit du système d’auto-surveillance de la glycémie sans contact, qui peut être porté durant jusqu’à 14 jours, ne nécessite pas de calibrage (le système est pré-calibré) et est moins onéreux. La valeur de glucose mesurée, ainsi que l’évolution du glucose sur les 8 dernières heures, sont affichées par scannage actif au moyen d’un récepteur ou d’un smartphone. Etant donné qu’une intervention active (scannage) est requise, le système d’auto-surveillance de la glycémie sans contact ne fournit pas de valeurs de mesure en temps réel permanentes et ne dispose dès lors pas de fonctions d’alerte.
 fullscreenFigure 1:
fullscreenFigure 1: Différentes pompes à insuline (haut), et différents systèmes de surveillance de la glycémie en temps réel (en bas à gauche) et sans contact (en bas à droite) (reproduction avec l’aimable autorisation des entreprises Ypsomed, Medtronic, Roche, Dexcom et Abbott [de gauche à droite et de haut en bas]).
L’éducation ciblée des patients est essentielle pour l’utilisation efficace d’un système de capteur. Elle doit englober des instructions quant à la manière de procéder aux calibrages (de préférence durant les phases de glycémie stable), ainsi que des explications relatives à l’importance des flèches de tendance et aux actions requises qui en découlent. La gestion d’un nombre beaucoup plus élevé de points de mesure doit elle aussi être anticipée, et les patients doivent s’y exercer. Des études cliniques ont néanmoins montré que la mesure continue du glucose (à la fois en cas de traitement par pompe à insuline et d’insulinothérapie selon un schéma basal-bolus) permet d’améliorer considérablement le contrôle du diabète (réduction de l’HbA1c, moins d’hyperglycémies et d’hypoglycémies, et variabilité glycémique réduite). Le plus haut niveau de preuve du bénéfice de ces systèmes concerne les patients qui ont une valeur d’HbA1c ≥7,0% et utilisent leur appareil quasi-quotidiennement (>70% du temps). Chez les patients bien contrôlés (HbA1c <7,0%), le bénéfice est optimal lorsque l’utilisation quasi-quotidienne permet d’éviter des hypoglycémies. Le système d’auto-surveillance de la glycémie sans contact a pour l’instant été évalué dans deux études cliniques. Chez les patients diabétiques de type 1 ayant une valeur moyenne d’HbA1c de 6,7%, les épisodes d’hypoglycémies ont pu être sensiblement réduits (de 38%), avec des valeurs d’HbA1c inchangées (étude IMPACT). Chez les patients diabétiques de type 2 traités par insuline, une réduction pertinente des hypoglycémies a également été constatée (de jusqu’à 43%), sans élévation de l’HbA1c (étude REPLACE).
En Suisse, pour que les coûts d’un système de capteur soient pris en charge par l’assurance de base, le médecin spécialiste doit au préalable demander une garantie de paiement auprès de l’assurance-maladie, sachant que certains critères doivent être remplis (HbA1c >8%, hypoglycémies sévères ou valeurs de glycémie très fluctuantes). Les coûts des systèmes d’auto-surveillance de la glycémie sans contact sont pris en charge par l’assurance de base depuis juillet 2017 chez les patients sous insulinothérapie intensifiée; l’appareil doit néanmoins être prescrit par un médecin spécialiste.
Pompes à insuline
Au cours des dernières décennies, la perfusion sous-cutanée continue d’insuline via des pompes à insuline est devenue une option thérapeutique très répandue en cas de diabète de type 1 (dans certaines situations également en cas de diabète de type 2; fig. 1). Les pompes à insuline sont pour l’essentiel constituées d’un réservoir à insuline, d’un corps de pompe et d’une unité de contrôle électronique pour le dosage de l’insuline. La plupart des modèles de pompes à insuline délivrent l’insuline via une tubulure reliée à un cathéter placé en sous-cutané. Alternativement, une pompe patch peut être utilisée, dans quel cas la pompe est directement collée sur la peau (un cathéter court est alors utilisé et il est situé directement sous la pompe collée).
Les pompes à insuline sont uniquement remplies avec des analogues de l’insuline d’action rapide. Leur délivrance continue (appelée «débit basal») peut être programmée de façon variable et ainsi être adaptée en fonction des besoins individuels. Par ailleurs, le débit basal peut être réduit (par ex. en cas d’activité sportive) ou augmenté (par ex. en cas de maladie) temporairement pendant une courte durée, sur des intervalles de temps librement définis. La fonction de bolus de la pompe permet une administration d’insuline pour les repas et les corrections. Le calculateur de bolus intégré, dans lequel il est possible d’entrer des paramètres individuels tels que la glycémie cible, le facteur glucidique et le facteur de correction ainsi que l’insuline active, fournit des suggestions concrètes de bolus en cas de besoin. Toutefois, l’utilisateur doit toujours réaliser un comptage des glucides, et les modifications à court terme de la sensibilité à l’insuline (par ex. après l’activité physique) doivent être prises en compte individuellement. Une automatisation du comptage des glucides serait dès lors souhaitable. Un tel système est actuellement en cours de développement dans notre clinique (Go-CARB, http://gocarb.eu/gocarb-project/). Ce système repose sur une application pour smartphone qui automatise le comptage des glucides par le biais de photographies, d’une reconnaissance d’objets et d’un calcul volumétrique [2]. Les pompes à insuline plus modernes proposent en outre des variantes de bolus spécifiques, avec lesquelles la délivrance d’insuline peut être adaptée en fonction de certains repas (par ex. bolus bimodal en cas de repas particulièrement riche en lipides).
Bien qu’un traitement basal-bolus via un stylo d’injection permette, grâce aux analogues de l’insuline modernes, à une éducation optimale des patients et à l’utilisation d’aides telles que la surveillance continue du glucose, d’obtenir un contrôle du diabète similaire à celui obtenu avec une pompe à insuline, les patients porteurs d’une pompe semblent avoir une meilleure qualité de vie et une plus grande satisfaction vis-à-vis de leur traitement [3].
Closing the loop: pompe à insuline et surveillance continue du glucose
Concept de la boucle fermée et composantes impliquées
Dans l’idéal, l’insuline serait délivrée automatiquement en fonction de la situation glycémique prédominante, à l’instar de la régulation de l’insuline assurée par les cellules bêta pancréatiques intactes. Un tel système guidé par le glucose, qui régule à la hausse l’insuline délivrée lorsque la glycémie augmente et à la baisse lorsqu’elle chute, est appelé «boucle fermée» ou «pancréas artificiel» (fig. 2).
 fullscreenFigure 2:
fullscreenFigure 2: Un système en boucle fermée se compose d’un capteur de glucose (partie inférieure droite de l’abdomen), d’une pompe à insuline (appareil dans la poche du pantalon) et d’un algorithme de contrôle, qui soit se trouve dans un smartphone (comme sur l’image) soit est directement intégré dans la pompe à insuline (modifié et représenté avec l’aimable autorisation du Docteur Roman Hovorka, de l’université de Cambridge, Royaume-Uni).
Le principal élément de commande d’un système en boucle fermée est un algorithme de contrôle intégré, qui forme l’interface entre le capteur de glucose et la pompe à insuline. Sur le plan technique, un système en boucle fermée est envisageable avec n’importe quel modèle de pompe à insuline, pour autant qu’une communication puisse être établie entre la pompe, le capteur et l’unité de contrôle. Soit l’algorithme de contrôle se trouve dans un appareil séparé (par ex. un smartphone) soit il est directement intégré dans la pompe à insuline. Deux types d’algorithmes de contrôle sont le plus souvent utilisés pour commander les systèmes en boucle fermée. La variante réactive («proportional-integral-derivative control») assure globalement un contrôle sur la base de l’écart par rapport à une plage cible de valeurs de glucose, tandis que la variante proactive («model-predictive control») agit par anticipation. Les deux options comportent des modules de sécurité, qui s’opposent à une délivrance trop agressive d’insuline.
Parmi les systèmes en boucle fermée, il convient de faire la distinction entre ceux qui fonctionnent sans la moindre intervention du patient (boucle fermée totale) et ceux qui nécessitent des informations supplémentaires, telles que l’annonce des repas ou les administrations de bolus pour les repas. Ces derniers systèmes sont appelés «boucle fermée hydride». Au vu de la latence d’entrée en action de l’insuline, les systèmes hydrides sont actuellement supérieurs aux systèmes en boucle fermée totale pour le contrôle de la glycémie postprandiale dans le diabète de type 1.
Les systèmes en boucle fermée fonctionnent soit uniquement avec de l’insuline («single-hormone») soit avec en plus du glucagon («dual-hormone»). Le glucagon mobilise les réserves endogènes de glucose dans le foie et permet ainsi de contrecarrer activement les hypoglycémies imminentes en plus de l’arrêt automatique de l’insuline (qui à lui seul est parfois insuffisant). Un inconvénient est toutefois la mauvaise stabilité en solution du glucagon, ce qui implique un changement quotidien du réservoir à glucagon et du système de perfusion. En outre, la délivrance du glucagon requiert le port d’une deuxième pompe par le patient. La délivrance combinée d’insuline et de glucagon implique dès lors une plus grande complexité du système et donc des coûts plus élevés et une plus grande fragilité technique. Qui plus est, des données à long terme sur la sécurité d’une administration de glucagon en continu font actuellement défaut. S’y ajoute que la physiologie de cette hormone reste encore imparfaitement comprise à ce jour, à la différence de l’insuline.
Systèmes avec arrêt en cas d’hypoglycémie
L’introduction de pompes avec capteur, permettant un contrôle partiellement automatisé (arrêt en cas d’hypoglycémie ou «low-glucose suspend»), a constitué une première étape vers les systèmes en boucle fermée, et ces pompes sont commercialisées depuis 2010. Avec ces systèmes, l’administration d’insuline est interrompue temporairement lorsque les valeurs détectées par le capteur passent en-dessous d’un seuil défini individuellement. Cette fonction a été peaufinée, de sorte que la délivrance d’insuline peut désormais être interrompue de façon prédictive en cas d’hypoglycémie imminente sur la base de la tendance de la baisse des valeurs de glucose mesurées par le capteur (arrêt prédictif en cas d’hypoglycémie imminente ou «predictive low-glucose suspend»). Dès que les valeurs de glucose redeviennent stables, l’administration d’insuline redémarre. Les deux concepts étaient associés à une diminution significative de la fréquence et de la durée des hypoglycémies dans des études cliniques randomisées (fig. 3).
 fullscreenFigure 3:
fullscreenFigure 3: Evolution du glucose mesuré par capteur (en haut) et profil d’insuline (en bas) avec interruption automatique de l’apport en insuline (rectangles rouges).
Systèmes en boucle fermée
Différents groupes de chercheurs ont évalué une automatisation de la délivrance d’insuline en cas de valeurs de glucose faibles ou élevées (en utilisant des systèmes en boucle fermée), initialement dans des modèles de simulation informatique, puis sous surveillance clinique étroite dans des institutions de recherche et depuis 2014 également dans des conditions d’utilisation quotidienne (fig. 4 et 5). Une méta-analyse récemment publiée, portant sur 24 études randomisées et contrôlées ayant évalué les systèmes en boucle fermée dans des conditions d’utilisation quotidienne avec un total de 585 participants (enfants, adolescents et adultes), fournit un aperçu des preuves actuellement disponibles pour cette nouvelle modalité thérapeutique dans le diabète de type 1 [4]. Le critère d’évaluation primaire de la méta-analyse était la durée pendant laquelle la glycémie restait dans la plage de valeurs cibles. Avec l’utilisation de systèmes en boucle fermée, la durée pendant laquelle la glycémie restait dans la plage de valeurs cibles (glucose mesuré par capteur compris entre 3,9 et 10 mmol/l) a pu être augmentée de 12,6% en moyenne (p <0,0001), ce qui correspond à 172 minutes (soit env. 3 heures) par jour. La méta-analyse a également montré que le risque d’hypoglycémie (défini comme une valeur de glucose mesurée par capteur <3,9 mmol/l) était en moyenne diminué de moitié avec les systèmes en boucle fermée. Dans l’ensemble, les systèmes d’administration combinée d’insuline et de glucagon étaient associés à un bénéfice plus élevé en ce qui concerne la proportion de valeurs de glucose situées dans la plage cible et dans la plage hypoglycémique. Toutefois, ce dernier paramètre a pour l’instant uniquement été testé dans sept études dans des conditions supervisées, avec une durée maximale d’étude de 11 jours, et certaines études ont utilisé un traitement usuel par pompe sans capteur en tant que bras contrôle. La méta-analyse n’a pas porté sur la plus grande étude clinique réalisée à ce jour (car elle n’était pas randomisée), dans laquelle 124 individus (30 adolescents et 94 adultes) ont été traités durant 3 mois avec un système en boucle fermée hybride de type «single-hormone». Cette étude a montré que ce système pouvait être utilisé en toute sécurité au quotidien [5]. Suite à cette étude, la «Food and Drug Administration» (FDA) américaine a autorisé fin septembre 2016, et ce en un temps record, le premier système en boucle fermée hybride (Minimed® 670G de Medtronic). Le système est déjà commercialisé aux Etats-Unis et il sera introduit sur le marché suisse dans un avenir proche. De grands projets de recherche multicentriques actuellement en cours visent à collecter des données à long terme et étudier cette nouvelle modalité thérapeutique dans une population plus vaste et diversifiée de diabétiques de type 1.
 fullscreenFigure 4:
fullscreenFigure 4: Profil du glucose mesuré par capteur sur 24 h (rouge) au cours d’une étude ayant évalué une boucle fermée hybride (NCT02727231). La ligne rouge représente la mesure continue du glucose dans le tissu sous-cutané. La ligne bleue représente l’administration d’insuline via la pompe, contrôlée par l’algorithme de contrôle. Les flèches verticales (oranges) illustrent les repas pris par le patient, avec en bleu les administrations de bolus manuelles.
 fullscreenFigure 5:
fullscreenFigure 5: Système en boucle fermée hybride Florence M, avec algorithme de contrôle sur un smartphone (prototype de recherche; reproduction avec l’aimable autorisation du Docteur Roman Hovorka, de l’université de Cambridge, Royaume-Uni).
Utilisation dans la pratique clinique quotidienne
Bien que l’automatisation complète de l’insulinothérapie reste l’objectif à atteindre, l’insulinothérapie partiellement automatisée est déjà devenue une réalité utile. Comme mentionné, même avec cette nouvelle modalité, le patient continue à jouer un rôle essentiel et endosse donc des responsabilités. Les prérequis pour un fonctionnement efficace de ce système incluent la manipulation correcte du système de capteur (calibrations, remplacement) et de la pompe à insuline (changement de cathéter), l’administration d’un bolus pour les repas, la connaissance du profil d’action de l’insuline, ainsi que la connaissance des règles à appliquer en cas d’hypoglycémie et d’hyperglycémie. Il convient d’éviter un «deskilling» des patients et de veiller à ce que leur compréhension de la maladie et les compétences qu’ils ont acquises pour l’autogestion du diabète soient préservées voire approfondies et adaptées aux nouveaux enjeux techniques. Cet aspect est particulièrement essentiel en cas de survenue de problèmes techniques ou en cas de nécessité de mise en pause du capteur. Il est dès lors primordial d’intégrer les nouvelles technologies dans les formations, les programmes éducatifs et les ajustements thérapeutiques.
Perspectives
Les systèmes automatisés de délivrance d’insuline avec algorithmes de contrôle intégrés (arrêt automatique en cas d’hypoglycémie et technologie en boucle fermée) permettent une optimisation considérable de l’insulinothérapie du diabète de type 1 et ils représentent assurément un jalon dans le traitement du diabète. Malgré les progrès vertigineux accomplis, les systèmes en boucle fermée qui ont été développés se heurtent actuellement encore à des limites. Le principal problème réside dans le profil d’action retardée de l’insuline administrée par voie sous-cutanée. Le développement d’analogues de l’insuline d’action ultra-rapide ou la mise au point de mesures locales (par ex. application de chaleur) représentent des pistes prometteuses pour accélérer l’absorption de l’insuline dans le tissu sous-cutané. L’utilisation adjuvante d’incrétino-mimétiques pourrait constituer une autre approche pour améliorer le contrôle de la glycémie postprandiale. Malgré les améliorations de la technologie de capteur, le décalage de mesure entre le sang et les tissus représente un facteur limitant supplémentaire, en particulier en cas de fluctuations rapide de la glycémie (par ex. en cas d’activité sportive). Afin de contrecarrer plus efficacement les hypoglycémies associées au sport, il serait possible à l’avenir d’alimenter l’algorithme de contrôle au moyen de signaux de mesure obtenus avec des capteurs d’activité, mais leur précision et les artefacts constituent dès lors un défi supplémentaire. Une utilisation ciblée du glucagon pourrait s’avérer pertinente en particulier chez les patients prédisposés aux hypoglycémies. A cet effet, il faudrait toutefois développer des formulations de glucagon stables et des pompes à deux chambres. Les chercheurs déploient également des efforts pour intégrer les capteurs et la pompe à insuline dans un seul appareil («single-port systems») dans le but de réduire le nombre de composants que les patients doivent porter sur eux.
Bien que cet article de revue dédié aux insulinothérapies automatisées soit principalement focalisé sur une utilisation dans le cadre du diabète de type 1, dans certaines situations spécifiques, le concept s’avère également attrayant dans d’autres populations de patients nécessitant de l’insuline [6]. Notamment chez les patients hospitalisés atteints de maladies graves, un contrôle satisfaisant du diabète peut bien souvent uniquement être obtenu avec de l’insuline, et l’administration de différents antidiabétiques oraux est souvent impossible (en raison du risque d’effets indésirables, des interactions et d’une détérioration de la fonction rénale). En outre, une corticothérapie peut rendre nécessaire une insulinothérapie, du moins temporairement. Or, parvenir à une insulinothérapie optimale demande beaucoup de temps et de travail, ce qui représente un défi supplémentaire dans le quotidien hospitalier actuel. Un système en boucle fermée totalement automatisé permet une délivrance continue et contrôlée d’insuline adaptée à l’état glycémique et a donc le potentiel de permettre un contrôle sûr et efficace du diabète chez les patients hospitalisés nécessitant de l’insuline et d’améliorer la qualité de la prise en charge à l’hôpital. Un tel système est actuellement testé à l’«Inselspital» de Berne dans le cadre d’une étude multicentrique prospective (NCT01774565).
L’essentiel pour la pratique
• Les systèmes en boucle fermée imitent le fonctionnement des cellules bêta pancréatiques intactes et contrôlent la délivrance d’insuline sur la base des valeurs de glucose mesurées.
• Les systèmes en boucle fermée permettent une administration d’insuline individualisée et adaptée aux besoins, réduisant ainsi les épisodes d’hyperglycémie et d’hypoglycémie.
• Des systèmes avec arrêt en cas d’hypoglycémie, qui interrompent la délivrance d’insuline en cas de faibles valeurs de glucose effectives ou imminentes, sont déjà commercialisés et ils sont à même de réduire efficacement les hypoglycémies.
• Un premier système en boucle fermée hybride a été autorisé par la FDA en septembre 2016 pour le traitement du diabète de type 1 et dans un avenir proche, il sera également utilisé dans la pratique clinique en Europe.
• Malgré l’automatisation partielle de la délivrance d’insuline, le patient continue à jouer un rôle actif et une éducation appropriée sera également indispensable à l’avenir.
• Les patients non diabétiques de type 1 qui requièrent de l’insuline peuvent également profiter de la technologie en boucle fermée dans certaines situations (par ex. durant une hospitalisation).
• La technologie en boucle fermée constitue un jalon dans le traitement du diabète. Malgré les progrès impressionnants qui ont été accomplis, des facteurs limitants persistent (en particulier action retardée de l’insuline) et ils constituent des moteurs essentiels pour continuer à explorer de nouvelles possibilités d’optimisation.
1 The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. The Diabetes Control and Complications Trial Research Group. N Engl J Med. 1993;329(14):977–86.
2 Bally L, Dehais J, Nakas CT, et al. Carbohydrate Estimation Supported by the GoCARB System in Individuals With Type 1 Diabetes: A Randomized Prospective Pilot Study. Diabetes Care. 2017;40(2):e6–e7.
3 Group RS. Relative effectiveness of insulin pump treatment over multiple daily injections and structured education during flexible intensive insulin treatment for type 1 diabetes: cluster randomised trial (REPOSE). BMJ. 2017;356:j1285.
4 Weisman A, Bai JW, Cardinez M, Kramer CK, Perkins BA. Effect of artificial pancreas systems on glycaemic control in patients with type 1 diabetes: a systematic review and meta-analysis of outpatient randomised controlled trials. Lancet Diabetes Endocrinol. 2017;5(7):501–12.
5 Bergenstal RM, Garg S, Weinzimer SA, et al. Safety of a hybrid closed-loop insulin delivery system in patients with type 1 diabetes. JAMA. 2016;316(13):1407–8.
6 Thabit H, Hartnell S, Allen JM, et al. Closed-loop insulin delivery in inpatients with type 2 diabetes: a randomised, parallel-group trial. Lancet Diabetes Endocrinol. 2017;5(2):117–24.
https://medicalforum.ch/fr/article/doi/fms.2018.03145/






















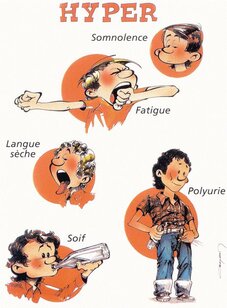











































 Éduquer un diabétique, c’est aussi éduquer son entourage à dépister les signes d’alarme d’une hypoglycémie (malaise, troubles du comportement, agressivité, refus de manger, nausées…).
Éduquer un diabétique, c’est aussi éduquer son entourage à dépister les signes d’alarme d’une hypoglycémie (malaise, troubles du comportement, agressivité, refus de manger, nausées…).



























 2,99 €
2,99 €








































 www.afd.asso.fr/
www.afd.asso.fr/











































 ICI
ICI







